La spondyloarthrite : symptômes, diagnostic, traitements
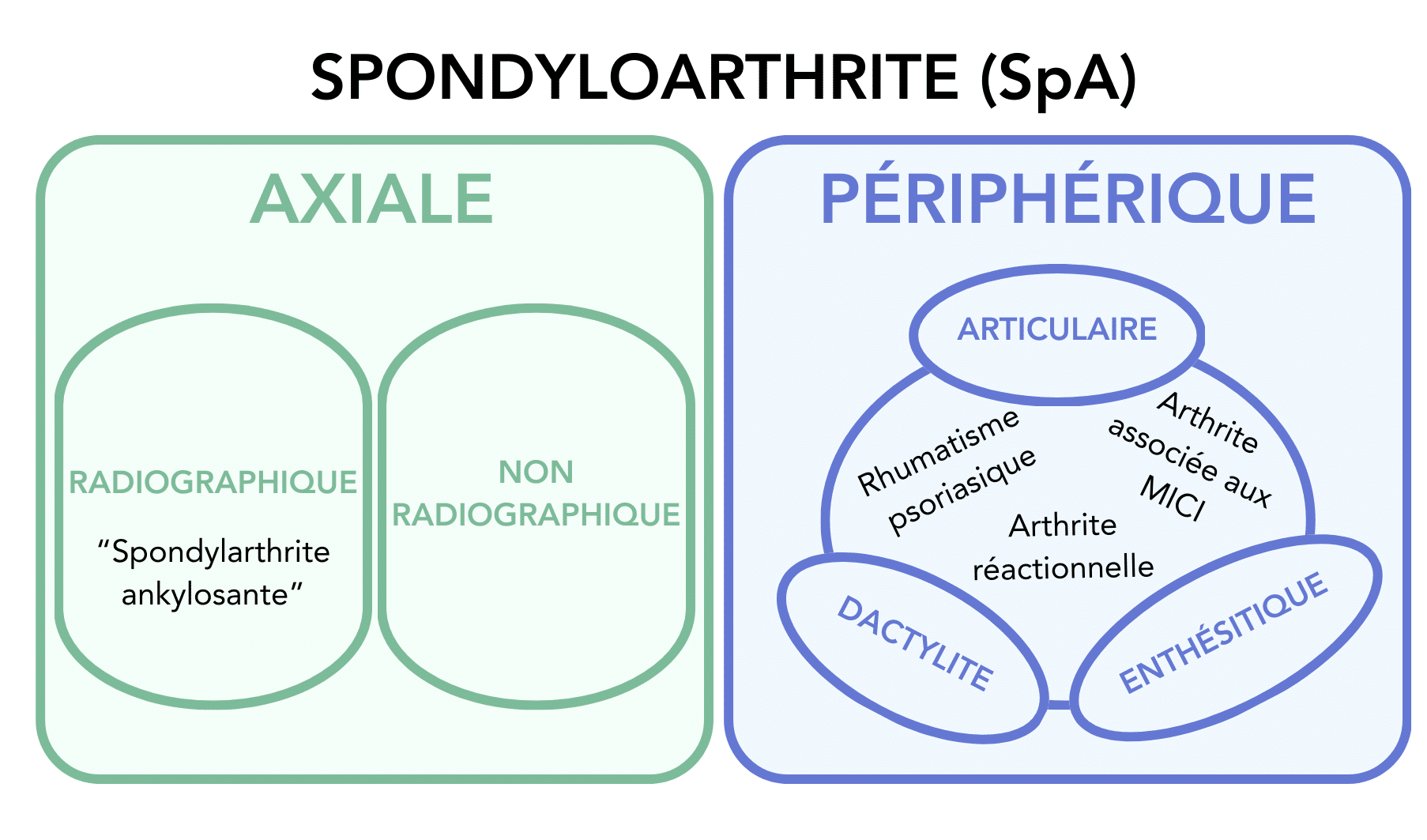
Les spondyloarthrites (SpA), précédemment nommées spondylarthropathies, comportent des formes périphériques (comme le rhumatisme psoriasique) et/ou des formes axiales parfois dites ankylosantes (SA) en présence de signes radiographiques.
En France, environ 0,3 % de la population est concernée par une spondyloarthrite, dont la moitié par une spondylarthrite ankylosante.
Qu’est‑ce que la spondyloarthrite ?
Les spondyloarthrites sont un groupe de rhumatismes inflammatoires chroniques, comportant entre autres la spondylarthrite ankylosante, le rhumatisme psoriasique, l’arthrite associée aux maladies inflammatoires chroniques de l’intestin (rectocolite hémorragique, maladie de Crohn), l’uvéite antérieure aiguë, l’arthrite réactionnelle à une maladie infectieuse…
Spondyloarthrite : population touchée et causes identifiées
Population touchée
La maladie débute dans plus d’un cas sur deux entre 20 et 30 ans. Longtemps considérée comme plus fréquente chez les hommes, elle touche en réalité les deux sexes dans des proportions équivalentes selon les études récentes.
Causes identifiées
La spondyloarthrite est une maladie multifactorielle associant :
- Une prédisposition génétique certaine : l’antigène HLA-B27 est retrouvé chez 50 à 90 % des personnes souffrant de SpA, selon la forme clinique (périphérique ou axiale). Mais ce gène est également présent dans 10 % de la population générale, dont seulement 5 % déclenchera une SpA. Les formes familiales sont fréquentes, concernant environ 20 % des patients.
- Des facteurs environnementaux, notamment certaines infections bactériennes, intestinales ou génitales.
Pour en savoir plus :
Les symptômes de la spondyloarthrite
La spondyloarthrite est liée à une enthésite, inflammation des zones où les tendons, les ligaments et la capsule articulaire s’insèrent sur l’os. Elle évolue par poussées inflammatoires, d’intensité et de fréquence variables selon les patients, entrecoupées de périodes d’accalmie qui peuvent durer de quelques jours à plusieurs années.
L’inflammation du squelette axial est caractéristique de la SpA. Elle peut toucher tous les os et articulations de l’axe du corps ou rachis, depuis les vertèbres cervicales jusqu’aux articulations sacro-iliaques, qui relient le bas de la colonne vertébrale au bassin.
Les manifestations articulaires
Les manifestations articulaires caractéristiques de la SpA sont :
- Les douleurs :
- dans 80 % des cas, la maladie commence par des douleurs axiales dans le bas du dos et les fesses, tantôt à droite, tantôt à gauche, qui irradient vers l’arrière des cuisses comme une « sciatique », responsables de réveils nocturnes et non soulagées par le repos.
- Les douleurs axiales de la cage thoracique sont moins fréquentes mais très évocatrices.
- Les douleurs périphériques se manifestent au niveau des talons et des grosses articulations : épaules, coudes, poignets, genoux, chevilles. L’atteinte de la hanche est moins fréquente mais parfois sévère.
- Le dérouillage matinal : ces douleurs du rachis, des sacro-iliaques ou des articulations périphériques s’améliorant après la mise en mouvement.
- Le gonflement de l’articulation : elle devient rouge et chaude quand l’inflammation touche la membrane synoviale ou un tendon des doigts ou des orteils.
- Les déformations de la colonne quand est atteint le stade de l’ankylose.
- Une fatigue anormale : commune aux autres rhumatismes inflammatoires chroniques, c’est parfois le symptôme le plus gênant.
Les manifestations extra-articulaires
Les manifestations extra-articulaires, présentes dans plus de la moitié des cas de SpA, sont :
- Une atteinte oculaire : l’uvéite antérieure aiguë (inflammation de la partie antérieure de l’œil), rapportée chez près de la moitié des patients ; c’est une urgence ophtalmologique.
- Du psoriasis : présent chez plus d’un patient sur 10, c’est classiquement une inflammation de la peau (plaques rouges qui pèlent), des ongles et plus rarement des plis et des muqueuses (démangeaisons voire suintements).
- Une inflammation intestinale : elle peut correspondre à une maladie de Crohn ou à une rectocolite hémorragique.
Pour en savoir plus :
Le diagnostic de la spondyloarthrite
Critères cliniques
Un diagnostic précoce est essentiel pour ralentir voire stopper l’évolution de la maladie. Mais celui-ci est délicat à poser car il est basé sur un faisceau d’arguments :
- Les maîtres-symptômes : « mal de dos » chez des personnes jeunes, raideur et fatigue. Leur banalité rend le diagnostic difficile, d’autant que les signes objectifs d’inflammation sont inconstants. Le caractère nocturne des douleurs doit impérativement faire évoquer ce diagnostic.
- La présence chez le patient ou dans sa famille d’une SpA ou de signes extra-articulaires.
Examens biologiques
- La présence de marqueurs biologiques de l’inflammation (VS : vitesse de sédimentation et CRP : protéine C-réactive), présents chez la moitié des patients seulement.
- La présence d’un gène, l’antigène HLA-B27, chez une personne présentant des symptômes évocateurs ; toutefois, sa présence ne signe pas la maladie et son absence ne l’exclut pas.
Imagerie et réponse aux traitements
- L’efficacité des anti-inflammatoires non stéroïdiens (AINS) sur les douleurs rachidiennes ou sacro-iliaques est un élément d’orientation important.
- Radiographie : anomalies des sacro-iliaques et/ou ossifications intervertébrales.
- IRM : utile en l’absence de ces signes radiographiques pour visualiser une inflammation des sacro-iliaques.
Pour en savoir plus :
Spondyloarthrite : les traitements
Le traitement a pour objectif de permettre au patient de retrouver une bonne qualité de vie. Il associe traitements médicamenteux et approches non médicamenteuses.
Les traitements médicamenteux
- Les traitements symptomatiques : les AINS sont prescrits en première intention, associés ou non à des antalgiques (paracétamol, opiacés) ou à des infiltrations locales de corticoïdes.
- Les traitements de fond : en cas de réponse insuffisante aux AINS (un malade sur deux), le rhumatologue préconisera des biomédicaments : anti-TNF alpha ou anti-IL17 et plus récemment les inhibiteurs de JAK, correspondant à des traitements de fond synthétiques ciblés.
La prise en charge non médicamenteuse
- L’arrêt du tabac favorise l’efficacité des traitements.
- La pratique régulière d’une activité physique adaptée et auto-exercices à domicile voire kinésithérapie en périodes de poussées, ergothérapie.
L’éducation thérapeutique du patient (ETP) aide les malades dans cette prise en charge.
Pour en savoir plus :
Quelle évolution de la spondyloarthrite ?
Un diagnostic précoce est capital afin de proposer au plus vite le meilleur traitement, à un moment où l’arsenal thérapeutique disponible ne cesse de s’étoffer.
Si en l’absence de prise en charge thérapeutique précoce et adaptée, l’enthésite peut entraîner une inflammation de l’os sous‑jacent, son érosion puis sa cicatrisation, pouvant conduire à la soudure des articulations sacro‑iliaques ou des vertèbres (spondylarthrite « ankylosante »), l’évolution vers ces formes sévères est devenue exceptionnelle, tout comme la nécessité d’une chirurgie de la colonne, désormais très rare.
Grâce à une prise en charge thérapeutique précoce et adaptée, ainsi qu’à l’efficacité des traitements de fond actuels, la majorité des patients conservent aujourd’hui une très bonne qualité de vie.
Témoignages
En savoir plus
Causes, symptômes, diagnostic, traitements, évolution… Téléchargez nos derniers articles sur les spondyloarthrites.






